Humo de cigarro, viento, polen, pesticidas y hollín: los estudios que alertan del peligro de los aerosoles y el coronavirus, y cómo el patógeno “viaja” por el aire
Expertos explican el comportamiento de los aerosoles, designados por la OMS como uno de los mayores vehículos de contagio, la manera en que "viajan" dependiendo del tamaño de las partículas, y las dificultades para enfrentar la necesidad de ventilación en época invernal.

Este 30 de abril, la Organización Mundial de la Salud (OMS) reconoció mediante una actualización en su sitio web en inglés, el peligro que supone la transmisión del coronavirus a través de los aerosoles, pequeñas gotas que emitimos con tan sólo respirar, y que a diferencia de las gotículas pueden quedar flotando en el aire.
De esta forma se cerraba un debate científico que data desde el inicio de la pandemia, y en el que a pesar de la reticencia de los expertos se vieron involucradas también las distintas superficies, en la búsqueda por averiguar cuáles eran las principales vías de contagio.
“La evidencia actual sugiere que el virus se propaga principalmente entre personas que están en contacto cercano entre sí, generalmente dentro de 1 metro (corto alcance). Una persona puede infectarse cuando se inhalan aerosoles o gotitas que contienen el virus o entran en contacto directo con los ojos, la nariz o la boca”, dice la OMS.
“El virus también se puede propagar en ambientes interiores mal ventilados y/o concurridos, donde las personas tienden a pasar períodos de tiempo más largos. Esto se debe a que los aerosoles permanecen suspendidos en el aire o viajan más de 1 metro (largo alcance)”.
Aún así, el organismo sanitario mundial no desestima a las superficies como un método de contagio: “Las personas también pueden infectarse al tocar superficies que han sido contaminadas por el virus cuando se tocan los ojos, la nariz o la boca sin lavarse las manos”, señala el organismo.
El problema del aerosol
Si el coronavirus se transmite a través de partículas virales en aerosol, expertos dicen que dificulta el rastreo de patrones o ubicaciones donde ocurren las exposiciones. Como resultado, estudios señalan que aproximadamente la mitad de los diagnosticados informan no saber dónde pueden haberse infectado.
La explicación más probable de esta falta de exposiciones conocidas es que el coronavirus se transmite en espacios que se cree que son seguros. Por ejemplo, un estudio encontró que el Covid-19 podría transmitirse a través del aire a distancias relativamente largas y otro destacó el impacto de las rejillas de ventilación del aire acondicionado. Un tercer estudio encontró que un grupo de 17 casos podría atribuirse a la transmisión indirecta en espacios compartidos en un centro comercial en China.
También existen datos de brotes esporádicos en entornos al aire libre, como lo ocurrido en un sitio de construcción en Singapur, trotando o durante una conversación.
Hoy, debido al riesgo mucho menor al aire libre, los contactos cercanos a menudo se discuten como si estuvieran libres de riesgos, y las estrategias para mitigar la exposición se han enfocado en promover el uso de espacios exteriores al realizar actividades sociales. Si esta ocurre en el exterior, es probable que se vea obstaculizada por los mismos factores que se ven comúnmente en los estudios de transmisión en interiores, incluyendo la tasa de renovación del aire. Pero existen muchos otros aspectos de cuidado.
Peligro en el aire
Ciertamente existen variadas investigaciones -muchas preliminares- que hablan las pequeñas partículas en donde el virus es capaz de “viajar”, o bien material particulado que afecta los pulmones, facilitando el accionar del patógeno.
Una de ellas tiene que ver con el humo del cigarro o incluso vaporizadores, área donde la evidencia no es 100% precisa. Expertos creen que no sucede de manera directa, pero que fumadores infectados sí pueden expeler microgotas transportadoras del virus al exhalar el humo, además porque oler el humo del cigarro puede indicar que estamos demasiado cerca del fumador. Esto, considerando además que el acto de fumar implica no usar mascarilla.
En el caso de los vapeadores, en algunas competencias son capaces de empujar nubes de vapor visible desde sus pulmones hasta dos metros de distancia. Pero esta costumbre no sólo se enfoca en las competencias: un estudio de 2017 señala que los usuarios de cigarrillos electrónicos ven en la capacidad de generar una gran nube de vapor exhalado uno de los aspectos más atractivos del “vapeo”. Y según los Institutos Nacionales de Salud de EE.UU., el humo de “segunda mano” puede permanecer en el aire durante varias horas, pudiendo viajar hasta seis metros.
Pero vapear y fumar están más cerca de cantar o gritar que de hablar, en términos de qué tan lejos pueden viajar las gotitas exhaladas del coronavirus.
Es el caso bien documentado de decenas de miembros de un coro en Washington, EE.UU., que contrajeron Covid-19 después de una sesión de práctica.
“El acto de cantar, en sí mismo, podría haber contribuido a la transmisión a través de la emisión de aerosoles, que se ve afectada por el volumen de la vocalización”, afirman los Centros para el Control y la Prevención de Enfermedades (CDC).
Otro estudio relaciona la exposición a los pesticidas con la posibilidad de contraer Covid-19. Aunque en específico no habla del “viaje” del patógeno en estas partículas, sí menciona la llamada “Enfermedad de la Guerra del Golfo”, un grupo de síntomas crónicos producidos por la exposición a pesticidas y médicamente inexplicables que incluyen fatiga, dolores de cabeza, dolor en las articulaciones, indigestión, insomnio, mareos, trastornos respiratorios y problemas de memoria. Se estima que más del 25% de los veteranos de la Guerra del Golfo en EE.UU. experimentan esta condición, debido a estar expuestos a estos químicos durante el conflicto bélico.
En el estudio, presentado en la la Sociedad Estadounidense de Bioquímica y Biología Molecular a fines de abril, se identificó un mecanismo celular básico relacionado con la inflamación que podría aumentar la susceptibilidad a la infección por Covid-19 entre las personas expuestas a pesticidas. Este mecanismo también podría aumentar el riesgo de las personas con enfermedades metabólicas y cáncer, porque tienden a presentar el mismo tipo de inflamación.
En la misma línea, en marzo pasado un estudio publicado en Proceedings of the National Academy of Sciences por la Universidad Técnica de Munich y el Helmholtz Zentrum München aseguró que la exposición al polen en el aire aumenta la susceptibilidad a las infecciones virales respiratorias en general, independiente del estado de alergia. Según los científicos, esta hipótesis también se podría aplicar en infecciones como la provocada por el virus Sars-CoV-2.
El su investigación, se probó las relación entre las tasas de infección y las concentraciones de polen haciendo una referencia cruzada con la humedad, la temperatura, la densidad de población y los efectos de bloqueo de 130 sitios en 31 países en los cinco continentes.
En sus conclusiones, encontraron que los niveles más altos de polen se asociaron con aumento en las tasas de infección del virus, con un incremento del 10 al 30% cuando los niveles de polen eran más altos. Los científicos señalan que las concentraciones altas de polen conducen a una respuesta inmune más débil en las vías respiratorias a los virus que pueden causar tos y resfriados.
El problema ocurre cuando un virus ingresa al cuerpo, y las células infectadas generalmente envían proteínas mensajeras, mismo caso del Sars-CoV-2. Estas proteínas, conocidas como “interferones antivirales”, indican a las células cercanas que intensifiquen sus defensas antivirales para mantener a raya a los invasores, activando una respuesta inflamatoria adecuada para combatir los virus.
Pero si las concentraciones de polen en el aire son altas y los granos de polen se inhalan con las partículas del virus, se generan menos interferones antivirales. La respuesta inflamatoria beneficiosa en sí también se ve afectada, dicen los investigadores. Por ello, en días con alta concentración de polen, puede conducir a un aumento en el número de enfermedades respiratorias.
Otro factor importante en relación a los aerosoles es el viento. En días con bajo nivel de viento (menos de 8,85 km/h), hubo un 50% más de contagios que en días con alto nivel de viento (más de 8,85 km/h), según un análisis de 96 mil casos de Covid-19 entre una población de aproximadamente 1,5 millones de personas entre marzo y diciembre de 2020. Otro posible argumento para seguir usando mascarillas, incluso en el exterior.
El estudio sugiere que la transmisión de coronavirus al aire libre puede ocurrir, y el riesgo de transmisión en el verano fue mayor en los días en que el viento fue reducido.
El largo viaje
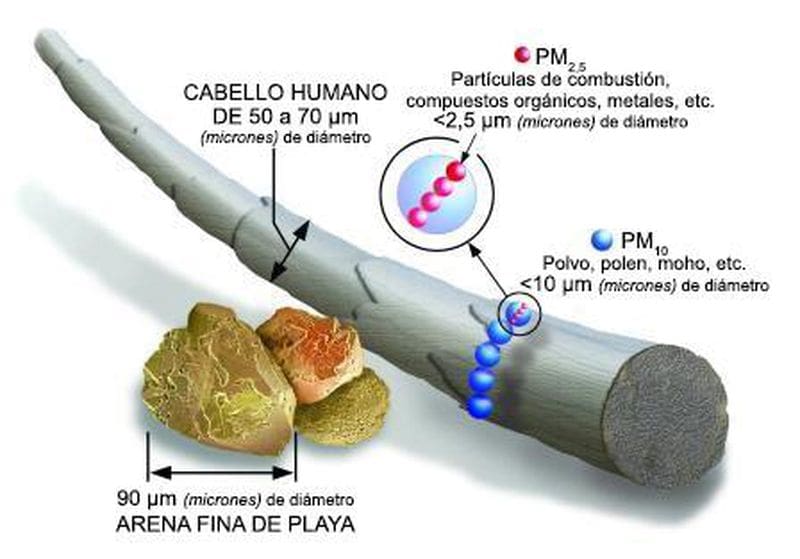
El material particulado (MP) es el término empleado para la mezcla de partículas sólidas y gotas líquidas que flotan en el aire, formando lo que se conoce como aerosol atmosférico. Algunas son más grandes y pueden se observan a simple vista (polvo, hollín, humo), pero hay otras más pequeñas que sólo podemos visualizar con un potente microscopio.
Estas partículas se dividen en dos grupos: PM10, inhalables, con diámetro de 10 micrómetros o menos; y MP2,5, también inhalables pero más finas y con diámetros de 2,5 micrómetros y menos. Si tomamos como referencia a un cabello humano (70 micrómetros de diámetro), éste es unas 30 veces mayor que la partícula fina más grande.
El MP posee distintos tamaños y formas, y contienen cientos de diferentes compuestos químicos. Algunas se emiten desde fuentes como obras en construcción, caminos sin asfalto, chimeneas o incendios, aunque la mayoría se forma en la atmósferacomo resultado de reacciones químicas como el dióxido de azufre y los óxidos de nitrógeno, material generado por centrales eléctricas, industrias y automóviles.
En relación al Covid-19, existen antecedentes: En 2003, durante el brote del Sars se descubrió que casi un 85% de los pacientes que habitaban ciudades con niveles moderados de contaminación, tenían más posibilidades de morir. Con su primo genético, también es posible que las “gotículas” de entre 5 a 10 micrómetros lanzadas por personas enfermas al estornudar, toser o hablar, pudiesen tener tamaños mucho más pequeños y comportarse como un aerosol atmosférico.
Así, con tamaños parecidos a las partículas utrafinas este virus pasaría a ser parte del material particulado fino del aire contaminado, funcionando a su vez como un “vehículo” portador para el temido coronavirus.
En Chile también se están realizando este tipo de investigaciones. Una de ellas es la desarrollada por el Dr. Francisco Cereceda, experto en química atmosférica, director del Centro de Tecnologías Ambientales (CETAM) y académico del Departamento de Química de la Universidad Técnica Federico Santa María (USM), quien desde mediados de 2020 se encuentra desarrollando un estudio sobre cómo las partículas contaminantes podrían expandir la pandemia de coronavirus, considerando la contaminación y el uso de la leña, el combustible más utilizado en la zona sur del país.
En conversación con Qué Pasa, Cereceda afirma que la idea inicial era realizar el estudio en Santiago y Temuco, la zona con más uso de leña en el país, pero los habituales problemas de financiamiento con las ramas de la ciencia impidieron ir más allá. Aún así, señala tener resultados “prometedores”, gracias al análisis de los sensores en el Parque O’higgins en la capital.
“Esta estación tiene representatividad poblacional, lo que nos ayuda a verificar si efectivamente había una combinación del Sars-Cov-2 y los aerosoles. Nuestra misión fue encontrar el virus en este material particulado, además de la medición de otros contaminantes atmosféricos como metales, compuestos orgánicos, iones presentes y el hollín como un antecedente adicional, así como la calidad del aire en general”, cuenta.
Cereceda explica que los sensores dispuestos en la estación tiene todos los equipos de calidad del aire asociados a gases y partículas, como óxido de nitrógeno, ozono, CO2 y material particulado en sus concentraciones de PM2,5 y PM10. “Nosotros adicionalmente añadimos un equipo de monitoreo PM1 que mide distribución por tamaño de partículas, midiendo 0,26 micrómetros y 34 micrómetros de partículas en 31 canales distintos. Eso es muy importante porque la distribución de partículas nos da una idea de la fuente, cuánto se pueden dispersar, etc. No hay que olvidar que el tamaño del virus es de 0,1 a 0,2 micrómetros, por lo tanto estábamos midiendo partículas parecidas”, dice.
“Por otra parte hay que entender que el tamaño de las partículas es quien determina cuán profundo en el sistema respiratorio llegan las partículas: las más gruesas se quedan en la parte superior del tracto (menos de 10 micrómetros) y a medida que baja el tamaño de las partículas se reparten en la tráquea, bronquios y a nivel alveolar, siendo capaces de llegar como gases”, agrega el científico.
Cereceda añade que Santiago tiene una mezcla compleja de contaminación donde se incluye esporádicamente y a pesar de las restricciones, el humo de la chimenea de leña, lo cual marca un aspecto relevante en cuanto a sus investigaciones. “Hay menos humo de leña aquí que en Temuco, pero los resultados que obtuvimos y daremos a conocer próximamente, son absolutamente aplicables desde el punto de vista de los aerosoles. Estos son un vehículo, un medio de transporte que será disímil si el aerosol fue generado en Santiago o la zona sur, no del punto de vista físico pero sí del químico. En este sentido, el material particulado del humo de leña es distinto al de un vehículo a combustión”, afirma.
Por otro lado, el investigador apunta otro aspecto interesante, aún materia de especulación. “Si la carga química del material particulado es tóxica -como compuestos orgánicos, metales pesados o pesticidas-, podrían ser letales para el virus. En otras palabras el virus se quiere aprovechar de este material para esparcirse de manera más eficiente, pero se sube a un vehículo donde la carga tóxica es tan grande que se muere. Por eso en nuestros estudios había que analizar otros contaminantes. Por otro lado, si es que hubiese una carga menos tóxica con compuestos químicos ‘útiles’ para el virus, este lo usa para su proporción de energía, teniendo un tiempo de vida más alto”, puntualiza.
Entonces, qué tipo de partículas puede ser un vehículo para el virus? Cereceda dice que desde el punto de vista físico, se especula que las partículas más finas podrían transmitir el virus a mayor distancia. “Pero además, desde el área biológica la pregunta tiene relación con la carga viral. Para que una persona se infecte, independiente si está a 3 o 100 metros, la carga viral debe ser elevada. El sistema inmune puede eliminar estos rastros en la mayoría de los casos. Ese tema es el más complicado de determinar”, sostiene.
Corrientes de aire
El área “física” de las partículas en suspensión es otro componente esencial de esta compleja ecuación. Wernher Brevis, doctor en fluidodinámica y académico Ingeniería de Minería e Ingeniería Hidráulica y Ambiental UC, señala que “hasta ahora la mayoría de los estudios que han aparecido son preliminares. Que dos cosas estén asociadas no implica necesariamente que una cause la otra, pero tampoco desecha esa posibilidad. Existen estudios que dicen que en el PM2,5 se han encontrado correlaciones entre aumentos de estos niveles y los contagios, pero son investigaciones que están en progreso. Por otro lado sabemos que la contaminación ambiental afecta la calidad de nuestras defensas, volviéndonos más frágiles a la exposición al virus, como el caso del polen o los pesticidas”.
“La OMS define el aerosol como las partículas menores a 5 micrones. Pero en la ciencia física nosotros estimamos que son menores a 100 micrones, el grosor de un pelo. Más allá del tamaño, un aerosol es una partícula que puede entrar en suspensión en el aire, y depende también de la magnitud del movimiento del aire. En el laboratorio he visto partículas de 25 micrones o más grande, que quedan en suspensión y no se comportan como gotas cayendo al suelo. El año pasado una investigación comprobó que sin mascarillas el contagio cercano puede ocurrir a una distancia de 2 metros. Las gotas en esas mediciones alcanzaban como mucho 50 micrómetros, y el resto del contagio cercano era principalmente por aerosol. Eso demostraba que la probabilidad que una de estas gotas caiga en la cara o la boca existe, pero es más baja que la probabilidad que entrara por inhalación en los pulmones. ¿Cómo uno controla todo esto? con distancia, mascarillas de buena calidad y bien ajustadas”, dice Brevis.
En los recintos cerrados el problema es distinto. El científico indica que como sabemos, al hablar o gritar la cantidad de aerosol va a aumentar, lo mismo que al hacer ejercicio, pero el peligro está en que llegue otra persona y aumente su riesgo de contagio. ¿La solución? ventilar y reemplazar el aire por uno fresco. Según Brevis, lo que dicen los estudios es que deben existir 4 a 6 cambios de aire por hora. “No es tan difícil implementarlo, porque si bien es complejo saber cuánto estamos exhalando, al respirar liberamos CO2, y ahí es cuando entran en acción los monitores de CO2″, indica.
“Hay monitores accesibles y no tan caros que nos permite conocer su concentración, que se mide en partes por millón (ppm). Lo que sabemos es que un umbral de 700 ppm de CO2 en un lugar cerrado implica que de un 100% del aire, sólo 0,7% ha sido respirado por otra persona. Entonces en vez de medir la cantidad del aire en un lugar, podemos controlar la concentración de CO2. Si hay muchas personas en una oficina, la concentración va a aumentar, obligando a abrir las ventanas. En este sentido, en términos de Covid-19 tiene que haber una ventilación, constante, cruzada -formando corrientes de aire- y distribuida. No intermitente. El monitor de CO2 nos sirve para saber cuánto es lo mínimo que podemos tener las ventanas abiertas para mantener un nivel de ventilación seguro y no morir de frío”, señala el académico UC.
En tal sentido, Brevis también indica que existen soluciones como los filtros HEPA que permiten recircular el aire a tasas de 4 a 6 intercambios por hora a pesar que no tengamos las ventanas abiertas. El problema es que son más caros que los monitores de CO2. “Nosotros sabemos que las actividades al aire libre son más seguras. Entonces al estar en interior debemos hacer lo posible para acercarnos a esas condiciones, ya sea por ventilación o filtrado. La tercera solución es abrigarse, como lo hacen en Europa, donde algunos colegios mantuvieron sus ventanas abajo, y las enfermedades respiratorias fueron notablemente menores”, afirma.
El científico admite sin embargo, que estos puntos son difícilmente aplicables a la vida diaria en Chile, ya sea en el transporte público (trenes, metro, micro, buses), como en hogares o escuelas de menos recursos. “Quizá otra capa de protección sea mejorar en estos lugares el uso de las mascarillas, que sean de mejor calidad, pero incluso en estas condiciones es difícil”, dice.

Por el lado de las máquinas purificadoras, Facundo Muencke, ingeniero industrial y jefe de climatización de la empresa Airolite, asegura que estos aparatos eliminan partículas como polen y humo de cigarrillos, además de virus como el que provoca el Covid-19 y tienen la capacidad de purificar un espacio cerrado desde los 5 y hasta los 30 metros cuadrados.
Algunos, como el modelo AP H510 ($74.990), purifica un espacio de 5 hasta los 10 metros cuadrados. Cuenta con un prefiltro para partículas de mayor tamaño, filtro HEPA para partículas como polen, polvo y humo de cigarrillos, cuatro velocidades, modo nocturno, y una luz que indica cuándo se debe cambiar el filtro. Un modelo más costoso, AP H2010 ($119.990), añade filtro de carbón activo para mejor filtración de sustancias químicas y olores y cubre de 20 a 30 metros cuadrados. Cuenta con lámpara ultravioleta que elimina virus, bacterias y gérmenes.
COMENTARIOS
Para comentar este artículo debes ser suscriptor.
Lo Último
Lo más leído
1.
3.



















