Estado paga el triple del costo público por pacientes de Fonasa derivados a clínicas
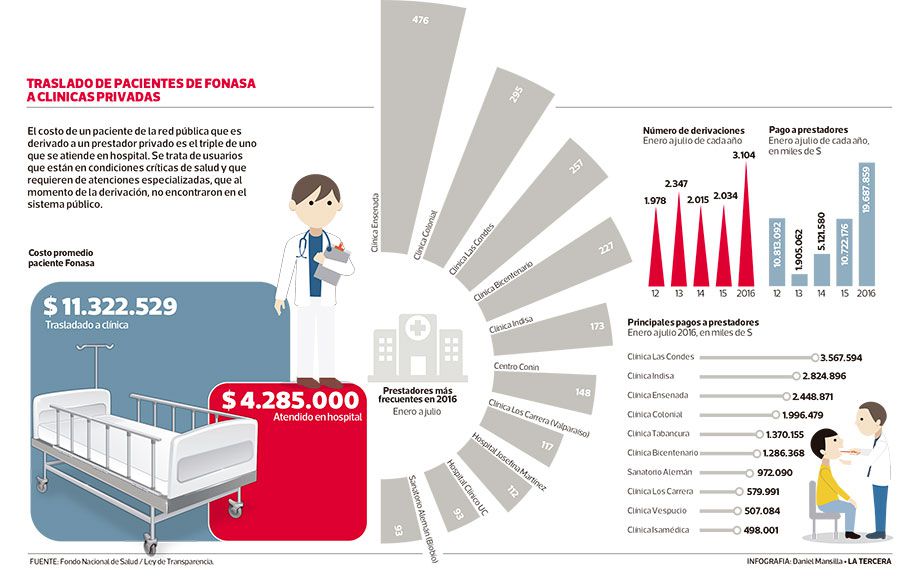
El gasto promedio de un paciente trasladado al sector privado es de $ 11 millones, versus los $ 4 millones que demanda su atención en la red pública. A partir de datos obtenidos por Ley de Transparencia, Fonasa explicó que valores privados, además de la atención, incluyen infraestructura, equipamiento y utilidades.
Casi tres veces más debe pagar el Estado, en promedio, cuando un paciente crítico de Fonasa, por falta de camas, es derivado a alguna clínica en lugar de ser atendido en un hospital.
Así lo revelan las cifras entregadas por el seguro público vía Ley de Transparencia, que evidencian que el costo promedio de un paciente de Fonasa trasladado a un centro privado llega a $ 11.322.529, es decir, casi el triple de los $ 4.285.000 que cuesta la atención de ese paciente en un recinto público.
La mayoría de los casos derivados son de personas en estado grave que requieren con urgencia una atención, pero que no pueden ser asistidas en la red pública por falta de cupos para su internación, equipos o personal médico necesario en las unidades de UTI y UCI. En ese momento, la Unidad de Gestión de Cama Crítica (UGCC) del Ministerio de Salud (Minsal) busca opciones entre una lista de prestadores que ya han licitado sus servicios al Estado, para garantizar la atención del paciente.
"Las derivaciones se realizan de acuerdo a un ranking de precio base adjudicado, pero siempre considerando la capacidad resolutiva del prestador, en relación con el diagnóstico del paciente", explicaron desde Fonasa.
Es así como entre enero y julio de este año se realizaron 3.104 traslados de pacientes a camas críticas de distintas clínicas, es decir, 1.070 pacientes más que en igual período de 2015, lo que implica un aumento del 53%. En cuanto a los costos, este año las transferencias demandaron $ 19.687 millones, cifra que casi duplica los $ 10.722 millones gastados en el primer semestre de 2015, lo que configura un aumento del 84% (ver infografía).
"Los datos reflejan el primer peak de infecciones por virus respiratorios, que generaron un mayor número de referencias a prestadores privados", indicaron desde Fonasa.
Asimismo, la subsecretaria de Redes Asistenciales, Gisela Alarcón, indicó que el sistema está frente a un nuevo peak de virus, lo que presiona hospitalizaciones y urgencias con 130 mil consultas semanales, en un contexto en que lo normal son 45 mil. "Este año hemos vivido dos peak: uno muy similar al de 2014 y el segundo que está siendo muy parecido a 2015. Entonces, en un año hemos sumado la demanda de dos", explica Alarcón.
La presión a la que alude la subsecretaria hace prever que las derivaciones y gastos se incrementarán en los próximos meses, según el presidente del Colegio Médico, Enrique Paris. "Las cifras son hasta julio y las cuentas siempre van atrasadas, por lo tanto, en agosto, septiembre y octubre vamos a tener un gasto muchísimo mayor. Esto, sumado a que la deuda hospitalaria, está por las nubes, nos preocupa y hasta nos molesta un poco", indicó.
¿Por qué se derivan pacientes?
Actualmente, existen 26 mil camas en el sistema público, de las cuales 2.520 son para pacientes críticos adultos, neonatos y pediátricos.
Diversos estudios han concluido que en el sistema público de salud existe un déficit de camas importante. Uno de ellos, de Libertad y Desarrollo de marzo de 2016, sostiene que "Chile se sitúa en el penúltimo lugar de los países de la OCDE con 2,2 camas de hospital por cada 1.000 habitantes". Estudios más recientes de la Fundación Creando Salud indican que hay 1,8 camas por mil habitantes. Esto influye en que en condiciones de alta demanda, como es durante la Campaña de Invierno, la falta de camas críticas en la red pública obliga al sistema a buscar soluciones en el sector privado.
El plan de inversiones prometido por el gobierno, que contempla la construcción de 20 hospitales a 2018, sumará 370 nuevas plazas, incluyendo las que aportará el hospital concesionado de Antofagasta. Ello, pues del total de recintos que se edificarán, no más de cuatro son de gran envergadura.
Desde Fonasa explicaron que los montos promedio pagados al sector privado incluyen, además de la atención, "la amortización de infraestructura, equipamiento y las utilidades", mientras que los montos del sector público "corresponden al costo promedio de atención, sin incluir el financiamiento de equipamiento e infraestructura, que se financia por otra vía".
Respecto del aumento de derivaciones, desde el seguro público dicen que "se explica por el incremento en el número de prestadores en convenio" y a que ahora se registran todas las derivaciones realizadas por los hospitales y servicios de salud a instituciones que estén o no en convenio.
Además, agregó que "otro factor que influye en que los montos cancelados sean elevados es el pago por resolución integral de problema de salud (GRD), ya que en la actualidad Fonasa contrata la hospitalización de los pacientes que requieren cama crítica hasta su alta integral, lo que evita que deba ser rescatado por el hospital de origen, liberando camas hospitalarias para atención de otros pacientes".
Sin embargo, para el ex ministro de Salud y jefe del Depto. de Salud Pública de la Facultad de Medicina de la U. de los Andes, Jaime Mañalich, esto "pone en evidencia el déficit de infraestructura, lo que hace más grave la demora en la construcción de hospitales de alta complejidad. Aquí, entonces, la única salida es comprar camas".
Héctor Sánchez, director de la Escuela de Salud Pública de la U. Andrés Bello, agregó que se puede deber "a que aumentan los costos de la salud producto de cambios tecnológicos, inflación, al perfil epidemiológico de los pacientes trasladados o a que Fonasa haya comprado más caro, lo que es poco probable porque el sector público está comprando con un mecanismo de pago por resultados".
Por su parte, Matías Goyenechea, de la Fundación Creando Salud, sostiene que las estructuras de costos entre sistemas son distintas, pues el público no refleja los montos reales de las atenciones en sus aranceles, mientras que el privado traspasa el fin de lucro al costo de la atención (ver entrevistas).
Paris agregó que "se trata de un aumento enorme en el gasto pagado a clínicas. Hemos dicho hasta el cansancio que esto tiene que revertirse. Así no vamos a lograr nunca potenciar el sistema público de salud", sostuvo. Agregó que "esto no es culpa de este gobierno, sino del Estado, que no ha destinado recursos y no aumenta el porcentaje del Producto Interno Bruto (PIB) para salud", dijo.
Prestadores
Los prestadores que recibieron más derivaciones de pacientes de Fonasa durante el primer semestre son las clínicas Ensenada (476), Colonial (295) y Las Condes (257). Sin embargo, esta última fue la que recibió más recursos, con $ 3.567 millones, seguida de Indisa con $ 2.824 millones y Ensenada con $ 2.448 millones.
En Las Condes explicaron que los montos facturados son mayores debido a la gravedad de los pacientes, con mortalidad de 40% a 50%, y que se mantienen hospitalizados, en promedio, tres meses. "Recibimos pacientes más graves y eso es demostrable. El sistema hoy discrimina por gravedad, paga por gravedad, y a nosotros nos pagan más porque los pacientes que llegan a Las Condes son los más graves", explicó el director médico, Erwin Buckel. En el recinto agregaron que en la última licitación de Fonasa "fuimos los que ofrecimos los valores de atención más bajos".
Rodolfo Bustos, gerente general de Clínica Ensenada, en tanto, detalló que el recinto cuenta con 48 camas para atender a pacientes de alta complejidad, las que son "sumamente escasas y demandan altos recursos físicos y de personal". Allí, el costo promedio por cama es de $ 400.000 por día.
En Fonasa agregaron que aquellas "clínicas que tengan cartera de servicios más amplia y realicen procedimientos más complejos recibirán pacientes más complejos y cuyas cuentas pueden alcanzar mayores costos".
Ana María albornoz, gerente de Clínicas de Chile, agregó que "la complementariedad público-privada es indispensable para dar solución a los problemas de salud que enfrenta el sector público". Además, hizo un llamado a las autoridades "a que se estudien y se den a conocer los costos reales de las prestaciones en el sector público, para que de esa manera el Estado pueda sentirse cómodo y confiado a la hora de derivar pacientes a los prestadores privados".










Comenta
Por favor, inicia sesión en La Tercera para acceder a los comentarios.